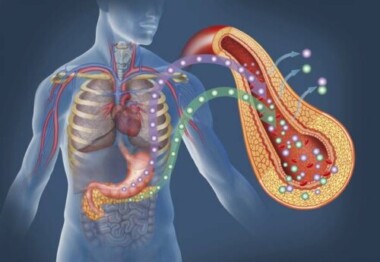
Il diabete mellito è una condizione clinica che oggi assume i connotati di una vera e propria sindrome, quindi un insieme di malattie che hanno in comune elevati livelli di glucosio in circolo. Nonostante il primo impatto con la malattia fu drastico, avere inquadrato le varie sfaccettature fisiopatologiche ha permesso di sviluppare terapie mirate e atte a ridurre l’alto tasso di mortalità. Sicuramente l’insulina è stata la svolta dal punto di vista terapeutico. Ma siamo certi che il futuro non prospetti approcci ancora più mirati e innovativi?
Indice dei contenuti
Diabete: una malattia multiforme
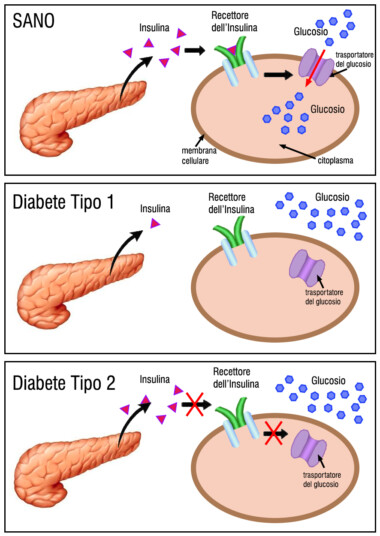
Nonostante sia più noto il diabete mellito di tipo 2, la malattia fa dell’eterogeneità la sua caratteristica principale. Per inquadrarla al meglio distinguiamo:
- Diabete mellito di tipo 1: definito un tempo “diabete giovanile”. Ha patogenesi autoimmune e rappresenta circa il 10% delle forme di diabete.
- Diabete mellito di tipo 2: definito un tempo “diabete dell’età adulta”. E’ legato a fattori genetici e allo stile di vita. Rappresenta il 90% delle forme di diabete.
- Diabete gestazionale: insorge in gravidanza e si normalizza dopo il parto. Esita quindi con la guarigione.
- Forme secondarie: insorgono a causa di tumori o trattamenti farmacologici.
Come trattiamo oggi il diabete?
L’approccio terapeutico è differente in base alla tipologia di diabete trattato.
Il diabete di tipo 2 è correlato ad una serie di fattori scatenanti, tra cui la predisposizione genetica e l’obesità, quest’ultima correlata ad un grado variabile di sedentarietà. Pertanto, la prima scelta ricadrà sempre su un adeguamento della dieta e sull’attività fisica.
Al fallimento di questo primo tentativo, è possibile iniziare la terapia con metformina, con o senza associazione di seconde e terze classi di farmaci, fino ad arrivare alla refrattarietà assoluta e ad una terapia sostitutiva pura con insulina.
Il diabete di tipo 1 prevede invece una terapia sostitutiva pura con insulina mediante diversi regimi a seconda dell’età del paziente. Proprio questo tipo di diabete può essere soggetto a terapie innovative, ma per comprenderle è necessario approfondirne l’aspetto fisiopatologico.
Qual è la causa scatenante del diabete di tipo 1?
Il diabete di tipo 1 ha una patogenesi autoimmune, con un’evoluzione che consta di quattro fasi.
La prima fase si basa sulla presenza dei fattori predisponenti che inducono una suscettibilità genetica. Tra gli aplotipi più a rischio abbiamo gli HLA-DR3 e DR4, che inducono la risposta immune.
La seconda fase è quella dell’evento precipitante. Infatti, una qualsiasi infezione virale o batterica, può causare la perdita della tolleranza immune, scatenando così una risposta da parte dei linfociti T verso le beta cellule pancreatiche, che esprimono gli HLA incriminati.
La terza fase prevede la comparsa degli autoanticorpi e una progressiva riduzione in percentuale della quota cellulare funzionante.
La quarta fase prevede una quota cellulare sotto il 20%, che determina l’esplosione della malattia. Essa può manifestarsi con acidosi metabolica e coma chetoacidosico. Quest’ultimo, prima dell’introduzione dell’insulina, era la prima causa di morte nel soggetto affetto da diabete di tipo 1.
Nuovi scenari terapeutici
Nuove prospettive terapeutiche potrebbero essere intraprese focalizzandosi sulla controparte dell’insulina, l’ormone glucagone. L’ormone prodotto dalle cellule alfa del pancreas, ha ricevuto fino ad oggi una scarsa attenzione, come affermato da May-Yun Wang, leader dello studio pubblicato online su PNAS. E’ stato osservato che bloccare i recettori cellulari per il glucagone ha curato modelli murini di diabete, convertendo le cellule secernenti glucagone in produttori di insulina. Pertanto, l’esaurimento del glucagone o il blocco del suo recettore, può aiutare gli animali ed esseri umani con diabete a gestire i livelli di glucosio.
Come bloccare i recettori del glucagone?
Per capire come poteva essere realizzato il blocco, Wang e i suoi colleghi hanno approfondito l’utilizzo degli anticorpi monoclonali. Nel modello PANIC-ATTAC veniva provocata l’apoptosi delle cellule beta delle isole pancreatiche, producendo una vera e propria condizione di diabete murino. Esaurite le cellule beta di questi animali, i ricercatori hanno somministrato anticorpi monoclonali contro il recettore del glucagone. Questo ha provocato una evidente riduzione della glicemia nei roditori. Lo studio ha dimostrato che il numero di cellule, comprese le cellule beta, nel pancreas di questi animali aumentava in modo significativo. Per spiegare il fenomeno i ricercatori hanno osservato le cellule alfa durante i cicli di divisione cellulare. Lo studio ha dimostrato che il trattamento con anticorpi monoclonali spingeva parte della popolazione di cellule alfa, produttrici di glucagone, a convertirsi in cellule beta produttrici di insulina.
Quali sono le aspettative sull’uomo?
Indurre le cellule alfa a mutare in cellule beta potrebbe essere la strada giusta da perseguire nei soggetti affetti da diabete di tipo 1. Nonostante i diabetici di tipo 1, trattati con anticorpi monoclonali, raggiungano quasi sempre un buon livello glicemico, questo oscilla in modo considerevole durante il giorno. Ripristinare il pool di cellule beta potrebbe dunque migliorare notevolmente la regolazione del glucosio e la qualità della vita.
Saro Pistorìo
Per approfondire:
https://www.utsouthwestern.edu/newsroom/articles/year-2021/beta-cells-diabetes.htm
https://www.pnas.org/content/112/8/2503.short