Recentemente, un gruppo di ricercatori del San Raffaele Diabetes Research Institute e di chirurghi del Pancreas Center dell’IRCCS Ospedale San Raffaele e dell’IRCCS Istituto Clinico Humanitas di Rozzano ha elaborato un metodo innovativo che permette di ridurre le complicanze che possono svilupparsi a seguito di interventi chirurgici al pancreas, consentendo di migliorare le condizioni di vita dei pazienti in fase post-operatoria e favorire la gestione del diabete.
Secondo questo studio, si riescono ad attenuare le complicanze che seguitano interventi complessi, con una tecnica che prevede l’asportazione completa del pancreas insieme all’autotrapianto di isole pancreatiche del paziente stesso. Ciò permette di preservare, in parte, la produzione di ormoni pancreatici, specialmente insulina e glucagone.
Pancreas: Anatomia e Fisiologia
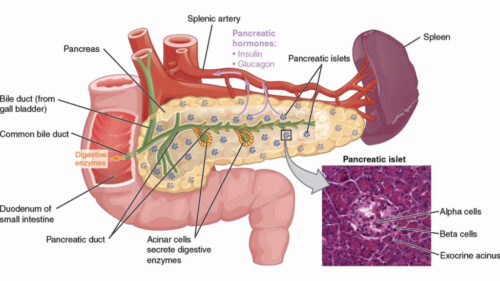
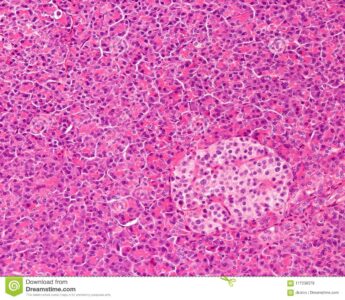
Il pancreas è la più grande ghiandola extramurale annessa al canale alimentare dopo il fegato. È lungo circa 17-20 cm, pesa 70-80 g ed è di consistenza friabile. Si trova nello spazio retroperitoneale della cavità addominale, all’altezza delle prime due vertebre lombari, ed è formato da tre parti: testa, corpo e coda. Nella zona di passaggio tra testa e corpo, il pancreas si restringe, andando a formare una regione che prende il nome di istmo. E’ una ghiandola anficrina: presenta, infatti, una componente esocrina, gli adenomeri o acini pancreatici, e una più ridotta componente endocrina, le isole pancreatiche o di Langerhans.
Le funzioni del pancreas sono, dunque, prevalentemente due: la secrezione esocrina e la secrezione endocrina.
La secrezione endocrina è quel processo tramite il quale il secreto viene immesso direttamente nel circolo sanguigno; in quella esocrina, invece, il secreto viene immesso in una cavità naturale dell’organismo o rilasciato all’esterno.
Pancreas esocrino
La componente esocrina del pancreas è indispensabile per l’ultimazione dei processi digestivi intestinali. Essa elabora e secerne un particolare succo digestivo ricco di acqua, elettroliti ed enzimi proteolitici, glicolitici e lipolitici: il succo pancreatico. Esso presenta un notevole grado di alcalinità che favorisce la neutralizzazione del pH del chimo gastrico quando questo giunge nel duodeno. Il pancreas riversa il prodotto della sua secrezione esterna nel duodeno, per mezzo di due condotti escretori, il dotto pancreatico principale o maggiore (di Wirsung) e il dotto pancreatico accessorio (di Santorini).
Pancreas endocrino
All’interno del pancreas sono presenti, inoltre, gli isolotti pancreatici, strutture che producono e secernono diversi ormoni, tra cui insulina e glucagone, essenziali per il controllo dei livelli di glucosio nel sangue.
Le isole classiche sono formate prevalentemente da tre tipi di cellule.
- Le cellule A, o cellule α, che rappresentano il 15 – 20% della popolazione cellulare di un’isola, producono il glucagone, un ormone ad azione iperglicemizzante, che apporta glucosio in circolo facilitando la scissione del glicogeno epatico.
- Le cellule B, o cellule β, che rappresentano il 75 – 80% della popolazione di un’isola, secernono l’insulina, un ormone ipoglicemizzante. L’insulina non ha un organo bersaglio specifico: essa trova i suoi recettori su quasi tutte le cellule dell’organismo su cui agisce promuovendo la penetrazione del glucosio all’interno delle cellule. E’ possibile “trasformare” le cellule α in β: questo argomento è stato trattato in un articolo precedente.
- Le cellule D, o cellule δ, che rappresentano il 5% della popolazione insulare, secernono la somatostatina, un ormone che svolge azione paracrina, ovvero locale, di tipo inibitorio, modulando l’immissione in circolo di insulina e glucagone.
Nel pancreas si trova un altro tipo di isolotto pancreatico che si discosta da quello classico, in quanto, al posto delle cellule A, contiene un altro tipo cellulare che produce il polipeptide pancreatico (PP) contestualmente all’assunzione di certi tipi di cibo in cui prevale la componente proteica. Queste cellule costituiscono il 15 – 20% della popolazione di questo tipo di isola e sono note come cellule F o cellule PP.
Tutte le situazioni patologiche in cui si ha una ridotta disponibilità di insulina provocano il cosiddetto diabete mellito.
Che cos’è il diabete?
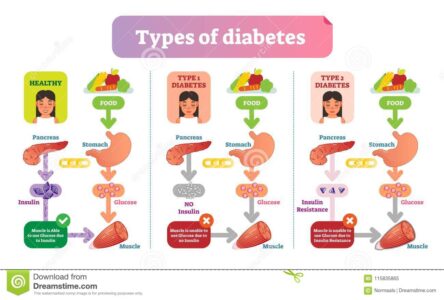
Il diabete mellito è una malattia cronica caratterizzata da un aumento anomalo della concentrazione di glucosio nel sangue, la cosiddetta iperglicemia.
Esistono due forme principali di diabete: il diabete di tipo 1 ed il diabete di tipo 2.
- Il diabete di tipo 1 è caratterizzato dall’assoluta assenza di secrezione insulinica, a seguito alla distruzione delle cellule β che producono questo ormone. Riguarda circa il 10% delle persone affette da diabete e solitamente si manifesta nell’infanzia o nell’adolescenza. Il diabete di tipo 1 è incluso nella categoria delle malattie autoimmuni, patologie in cui è presente una disfunzione del sistema immunitario che induce l’organismo ad attaccare i propri tessuti.
- Il diabete di tipo 2 è caratterizzato da una minore sensibilità dell’organismo all’insulina e/o da una ridotta secrezione di insulina da parte delle cellule β del pancreas. È la forma più comune di diabete e ne soffre circa il 90% dei soggetti interessati da questa patologia. La malattia insorge generalmente dopo i 30-40 anni e si instaura sulla base di una condizione preesistente di insulino-resistenza. La diagnosi avviene per lo più casualmente o a seguito di circostanze che arrecano stress fisico, come infezioni o interventi chirurgici.
- Esistono, inoltre, altre forme di diabete. Queste possono essere legate a difetti genetici delle cellule β o dell’azione insulinica, a malattie del pancreas esocrino, indotte da farmaci o sostanze chimiche, o presentarsi per la prima volta proprio durante la gravidanza, dando origine al cosiddetto diabete gestazionale.
Tumore del Pancreas
Le patologie del distretto duodeno-pancreatico, composto da pancreas, duodeno e vie biliari extraepatiche, rappresentano la quarta causa di mortalità per cancro in Europa; si stima che diverrà la seconda entro il 2030.
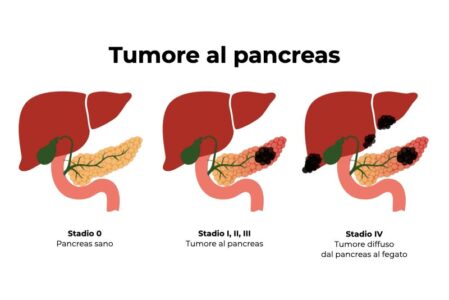
Il tumore del pancreas insorge quando alcune cellule, principalmente le cellule di tipo duttale, si replicano in maniera incontrollata. La neoplasia del pancreas a maggiore incidenza è l’adenocarcinoma duttale. Circa il 70% dei tumori del pancreas, infatti, interessa la testa dell’organo e origina nei dotti che trasportano gli enzimi digestivi. Il 10% dei tumori pancreatici è, invece, rappresentato dai tumori neuroendocrini, neoplasie che hanno origine dalle cellule delle isole di Langerhans, ma possono insorgere anche a livello del duodeno.
Sfortunatamente, il tumore del pancreas in stadio precoce è asintomatico o provoca sintomi aspecifici: la diagnosi viene spesso effettuata quando il tumore ha raggiunto dimensioni notevoli, ha iniziato ad estendersi agli organi vicini, causando sintomi organo-specifici, o ha ostruito i dotti biliari e vasi importanti. Le cellule tumorali pancreatiche, infatti, si diffondono molto rapidamente ai linfonodi vicini e ad altri organi come fegato e polmoni; possono, inoltre, proliferare nell’addome dando origine ad una carcinosi peritoneale.
Soltanto il 20% dei pazienti attualmente ottiene la diagnosi quando il tumore non ha ancora dato metastasi e può essere quindi sottoposto ad asportazione chirurgica. Purtroppo, per questo tipo di interventi la mortalità può raggiungere il 10%; peraltro, non sono sempre praticabili, considerata la rapidità di diffusione.
Tipi di interventi chirurgici
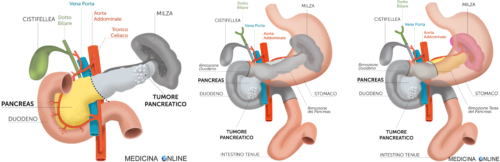
Esistono diversi tipi di interventi chirurgici in base alla localizzazione del tumore.
Nei tumori di corpo e coda, vengono asportate unicamente queste porzioni, talvolta insieme alla milza, così da non compromettere altri organi dell’apparato digerente.
Nel caso dei tumori della testa, viene effettuato l’intervento di duodenocefalopancreasectomia, che comprende l’asportazione del duodeno, dell’ultima porzione dello stomaco e delle vie biliari, oltre che della testa del pancreas. Esso è, infatti, uno degli interventi più difficili e a più elevato rischio di complicanze di tutta la chirurgia addominale. Tra queste, la più ricorrente, è la fistola pancreatica, cioè la fuoriuscita di succhi pancreatici che può compromettere i tessuti circostanti e provocare infezioni ed emorragie.
Complicanze post-operatorie
L’asportazione totale o parziale del pancreas può provocare, nel post-operatorio, un’insufficienza endocrina, caratterizzata da disfunzioni nel metabolismo del glucosio, fino alla comparsa di diabete mellito conclamato; ciò è dovuto all’assenza di una porzione più o meno rilevante delle isole di Langerhans. Il diabete può dare origine a varie complicanze di tipo acuto o cronico.
Le complicanze acute, più frequenti nel diabete tipo 1, dipendono dalla carenza pressoché totale di insulina. La complicanza più comune in questo caso è il coma chetoacidosico, in cui si ha l’accumulo di alcuni prodotti del metabolismo, i chetoni, che provocano perdita di coscienza, disidratazione e importanti alterazioni ematiche.
Nel diabete tipo 2 sono molto più ricorrenti le complicanze croniche a carico di diversi organi e tessuti, come occhi, reni, cuore, vasi sanguigni e nervi periferici.
A seguito di resezioni pancreatiche parziali, è verosimile che nel primo post-operatorio si abbia una fase di scompenso glicemico. Si tratta, in genere, situazioni transitorie che prevedono un semplice monitoraggio della glicemia o una blanda terapia antidiabetica. Il diabete può insorgere anche diversi anni dopo l’intervento, per eventi infiammatori cronici di natura ostruttiva che inducono una sostituzione fibrosa del normale tessuto.
Al contrario, dopo pancreasectomia totale, l’insufficienza endocrina con insorgenza di diabete mellito è immediata e inevitabile; per di più, si verifica anche una mancata secrezione di glucagone e di polipeptide pancreatico.
In cosa consiste l’autotrapianto cellulare?
Tramite il trapianto delle isole pancreatiche del paziente è possibile ridurre la gravità del diabete che deriva dall’asportazione parziale o totale del pancreas. La ricerca, infatti, dimostra come la pancreasectomia totale con l’autotrapianto di isole, in alternativa al tipico intervento di duodenocefalopancreasectomia, è in grado di salvaguardare parzialmente la produzione di ormoni pancreatici.
«Nel caso in cui il pancreas sia molto fragile, il chirurgo è cosciente del fatto che in seguito all’intervento è possibile che insorga una fistola pancreatica; ciononostante non asporta del tutto il pancreas, poiché si preoccupa delle conseguenze metaboliche che ne scaturirebbero. Tramite questo studio, si è stati in grado di dimostrare, per la primissima volta, che le nuove tecniche di trapianto cellulare costituiscono una valida alternativa e che l’autotrapianto di isole pancreatiche consente di avvalersi della pancreasectomia totale senza così peggiorare la qualità di vita del paziente», afferma il dottor Gianpaolo Balzano, chirurgo del Pancreas Center dell’IRCCS Ospedale San Raffaele.
L’autotrapianto delle isole pancreatiche prevede la rimozione del tessuto endocrino dal pancreas asportato e la sua incorporazione nella vena porta, in modo tale da ingegnerizzare il fegato affinché produca insulina senza che sia necessaria la somministrazione di una terapia immunosoppressiva.
«Nel tempo, l’autotrapianto è stato applicato prettamente in pazienti affetti da pancreatite cronica sottoposti ad asportazione pancreatica, quando questa non può essere gestita con procedure mediche e chirurgiche ordinarie. Questo studio mostra come il trapianto di isole possa essere impiegato, in modo sicuro, anche per altre patologie come, ad esempio, il tumore del pancreas», precisa il professor Alessandro Zerbi, responsabile Chirurgia Pancreatica dell’IRCCS Istituto Clinico Humanitas.
«Attraverso questo studio, è stato possibile sviluppare sicure ed efficienti alternative per pazienti che possiedono caratteristiche e rischi chirurgici differenti. Si tratta di un tipico esempio di medicina di precisione, in cui ci si avvale di una terapia cellulare personalizzata, volta a realizzare il miglior risultato per ciascun paziente», aggiunge, infine, il professor Lorenzo Piemonti, direttore del San Raffaele Diabetes Research Institute dell’IRCCS Ospedale San Raffaele.
Erica D’Arrigo
Bibliografia
https://www.hsr.it/news/2022/ottobre/autotrapianto-isole-pancreatiche-nuove-scoperte
https://www.epicentro.iss.it/diabete/
https://www.airc.it/cancro/informazioni-tumori/guida-ai-tumori/tumore-del-pancreas
https://www.humanitas.it/enciclopedia/anatomia/apparato-digerente/pancreas/
Immagine in evidenza: Tumore al pancreas: cause, sintomi, diagnosi e terapia | MEDICITALIA.it
